Le contexte
Une population en croissance et vieillissante
Hausse des naissances, baisse des décès, solde migratoire positif… La population française va continuer de croître dans les prochaines années. À l’horizon 2035, les Français seront 71 millions d’habitants environ contre 67 aujourd’hui. Un quart d’entre eux aura plus de 65 ans.
En France, on vit donc plus vieux. Une bonne nouvelle qui entraîne mécaniquement une forte hausse des pathologies chroniques : maladies cardio-vasculaires, respiratoires, psychiatriques, diabète, cancer … En 2019, ces maladies touchent 36% de la population. Elles représentent 86 milliards d’euros de dépenses par an.
Derrière ces chiffres se cachent d’importantes inégalités sociales. Chez les cadres, l’espérance de vie en bonne santé reste bien supérieure à celle des ouvriers : 7 ans de plus pour un homme, 3 ans pour une femme.
Et c’est bien là tout l’enjeu. Vivre vieux, c’est bien si l’on reste en bonne santé. Et sur ce point, la France peut mieux faire ! Elle se situe dans la moyenne européenne pour l’espérance de vie en bonne santé à la naissance. Mais comparée à certains de ses voisins comme l’Italie, l’Irlande ou l’Espagne, la France accuse un retard conséquent de 3 à 5 ans.
86 milliards
C’est le montant en euros par an en France des dépenses liées aux maladies chroniques.
Source : Cnamts
36%
En 2019, les maladies chroniques touchent plus d’1 français sur 3.
Source : Cnamts
4 millions
C’est le nombre d’habitants en plus que la France comptera d’ici 2035 par rapport à aujourd’hui.
Source : Insee
1/4
En 2035, 1 français sur 4 aura plus de 65 ans, contre 1 sur 5 aujourd’hui.
Source : Insee
Un accès aux soins fragilisé
Alors que la population augmente, le nombre de médecins généralistes diminue. Selon le Conseil national de l’ordre des médecins (Cnom), cette diminution atteint 20% dans certains départements entre 2010 et 2021. Et la tendance ne semble pas prête de s’inverser : le Cnom table sur une baisse globale de médecins de 4% entre 2021 et 2025.
La raréfaction des généralistes, qui constituent souvent les premiers interlocuteurs de santé des patients, s’accompagne d’une hausse des passages aux urgences. Le phénomène touche la quasi-totalité des départements. Faute de médecins de premier recours, les patients se tournent vers les hôpitaux. Pour y faire face, les établissements publics de santé doivent relever de nombreux défis. À l’été 2021, la FHF a mené une enquête auprès de 150 hôpitaux publics. Elle met en exergue les tensions de recrutement qui touchent l’ensemble des soignants.
Cette situation entraîne des fermetures forcées de lits, faute de soignants pour s'en occuper. Elle augmente aussi considérablement la charge de travail par personne pour les soignants. Et la crise de la Covid-19 n’a pas arrangé les choses !
La pandémie a entraîné une déprogrammation massive des actes médicaux et des interventions chirurgicales (2,4 millions d’hospitalisations en moins en 2020 par rapport à 2019). Un choix nécessaire mais qui n’est pas sans risque pour la santé des patients concernés.
Côté finances, le sous-financement chronique des établissements de santé entraîne un manque d’investissement délétère, particulièrement dans la recherche et la psychiatrie.
Une hausse inquiétante des déserts médicaux
Face à la diminution du nombre de médecins, tous les Français ne sont pas logés à la même enseigne comme le montrent les données de la DREES. Le manque de médecins généralistes s'accompagne ainsi d'une hausse des passages aux urgences que l'hôpital doit absorber, pour des pathologies qui relèvent souvent de la médecine de ville. La suppression en 2021 du numerus clausus pour les étudiants en médecine ne suffit pas à combler les départs à la retraite des médecins. Leur nombre devrait ainsi continuer de baisser dans les prochaines années. Pour parer à l’urgence, la FHF propose des mesures concrètes comme la suppression de la possibilité pour les médecins libéraux de s’installer en secteur 2 dans les zones sur-denses. Et pour inverser durablement la tendance, la FHF a imaginé une réorganisation ambitieuse de l’offre de soins dans les territoires.
La FHF propose et agit
Un pacte pour l’accès aux soins de tous
La FHF défend la mise en place d’États généraux de la santé dans les territoires pour aboutir à un « Pacte pour l’accès aux soins de tous ». Cet événement doit rassembler tous les acteurs du système de santé : médecins libéraux, professionnels des centres de soins, représentants des usagers, du monde associatif, Assurance maladie, élus…
Il doit permettre de penser l’accès aux soins pour les 10 prochaines années mais aussi de parer à l’urgence. Pour répondre à ces objectifs, la FHF avance de premières mesures concrètes :
- Le retour de l’obligation de participation à la permanence des soins (PDS). Depuis sa suppression en 2002, de moins en moins de médecins généralistes se portent volontaires pour assurer les astreintes. Ils n’étaient que 39,3% à y participer en 2020 selon le Cnom. Il s'agit pourtant une mission de service public. Elle permet d’assurer la continuité et l'égalité de l'accès aux soins, notamment en dehors des heures d’ouverture des cabinets libéraux et des centres de santé ;
- Supprimer la possibilité pour les médecins libéraux de s’installer en secteur 2 dans les zones sur-denses et d’y pratiquer des dépassements d’honoraires. L’objectif : lutter contre les inégalités de répartition de médecins spécialistes sur le territoire. Elles sont parfois criantes comme le relève l’Inspection générale des affaires sociales (Igas) : en 2020, les densités de médecins libéraux psychiatres variaient de 1 à 42 praticiens pour 100 000 habitants selon les territoires.
- Généraliser le numéro de téléphone dédié « service d’accès aux soins » sur les territoires. Il permet aux patients de s’entretenir avec un professionnel de santé qui les conseille et les oriente vers le service de santé adapté : téléconsultations, médecin généraliste, service mobile d’urgence (SMUR, SAMU) ou hôpitaux ;
- Obliger les médecins libéraux à s’inscrire dans un projet de Communautés Professionnelles Territoriales de Santé (CPTS) d’ici à fin 2023. Les CPTS améliorent l’organisation et favorisent la coordination des professionnels de santé à l’échelle des territoires. Avec les 1600 maisons de santé pluriprofessionnelles, ils permettent un maillage efficace du territoire. Mais leur nombre reste largement insuffisant. Cette mesure est nécessaire pour garantir un meilleur accès aux soins des patients, mutualiser les ressources ou encore favoriser la prévention.
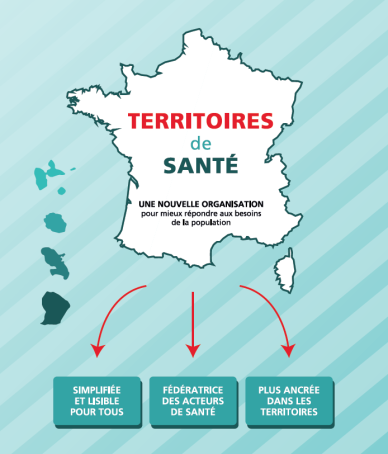
Construire une organisation territoriale de santé pour tous
La FHF a la conviction que l’amélioration de l’offre de soins est indissociable d’une organisation territoriale efficiente. C’est en impliquant les patients et en renforçant la coopération entre les acteurs locaux que l’on peut optimiser la prévention des pathologies. C’est aussi le meilleur moyen de proposer une prise en charge des patients plus efficace, plus humaine aussi.
La Commission « Parcours de santé et de vie, Prévention, Accès aux soins et Territoires » de la FHF s’est penchée sur l’organisation territoriale de la santé. Composée de représentants d’usagers, d’établissements de santé et médico-sociaux, de membres des Fédérations régionales et d’élus, elle dresse un constat : le « mille-feuille » de territoires constitué par les différentes instances en charge de la santé et du médico-social nuit à la lisibilité et à la cohérence de l’action publique.
Pour y remédier, la FHF propose une organisation simplifiée en trois niveaux de territoires :
À l’échelle locale : un « territoire d’action »
Il s’agit d’organiser une offre de santé de proximité à l’échelle du bassin de vie (zones communales, intercommunalités). Tous les acteurs locaux ont leur rôle à jouer : les habitants à travers leurs représentants (élus, associations d’usagers), les acteurs de ville (médecins libéraux), l’hôpital de proximité (centre hospitalier, voire le CHU), les établissements sociaux et médico-sociaux. Le territoire d’action garantit l’accès aux soins pour l’ensemble de la population, sans oublier les personnes handicapées ou âgées ;
À l’échelle territoriale : un « territoire de projet »
- développer la démocratie en santé ;
- construire des projets en promotion de la santé ;
- organiser le territoire en filières de soins élaborées, suivies et évaluées par les acteurs de terrain (usagers, CPTS, Groupement hospitalier de territoire, délégation territoriale de l’Agence régionale de santé ARS…).
À l’échelle régionale : un « territoire de recours »
C’est le niveau de la réflexion stratégique et de la planification. Les ARS, en concertation avec les professionnels de santé et les représentants régionaux des acteurs du soin et de l’accompagnement, régulent l’offre de santé à l’échelle régionale pour répondre au mieux aux besoins de la population.
Ces différents niveaux sont organisés comme un système de « boîtes gigognes » : le territoire d'action regroupe l’offre de santé en proximité, le territoire de projet regroupe des territoires d'action et le territoire de régulation regroupe des territoires de projet.
Pour être efficace, cette organisation doit se fonder sur un contrat territorial de santé avec les pouvoirs publics. Il garantit son financement, notamment pour assurer le développement de la prévention via des actions de santé publique. Ce modèle est orienté vers une meilleure pertinence des soins, source d’économies conséquentes, notamment en limitant les hospitalisations quand elles sont évitables. Il répond à un enjeu principal qui va bien au-delà de la transformation des hôpitaux eux-mêmes : améliorer le service rendu à la population.
Vu du terrain
Coordonner l’offre de soins à l’échelle du territoire : l’exemple de la CPTS du Haut-Doubs
La communauté professionnelle territoriale de santé (CPTS) du Haut-Doubs couvre 100 communes autour de Pontarlier, un bassin de vie de 53 000 habitants en zone rurale de moyenne montagne.
Lancée en octobre 2020, en pleine crise de la Covid-19, elle répondait aux besoins des professionnels de santé locaux de se regrouper : maisons de santé, hôpitaux, établissements de soins de suite et de réadaptation, EHPAD et professionnels de santé libéraux (médecins généralistes, infirmiers libéraux, kinésithérapeutes, pharmaciens…).
Financée par la CPAM et l’ARS, la structure est organisée en association loi 1901 avec un conseil d’administration dont les 34 membres sont tous issus du territoire.
Elle fait le lien entre l’hôpital et les professionnels libéraux pour :
- Garantir l’accès aux soins pour tous les patients, notamment les personnes handicapées ou âgées ;
- Améliorer les soins non programmés ;
- Soutenir au quotidien les professionnels ;
- Mener des actions de prévention ;
- Piloter la gouvernance des centres de vaccination.